Les principales mesures de la loi de financement de la Sécurité sociale pour 2026 impactant les complémentaires santé
Marquée par de fortes tensions budgétaires et politiques, la loi de financement de la Sécurité sociale (LFSS) pour 2026 a définitivement été adoptée et publiée au Journal officiel du 31 décembre 2025. Retour sur les principales mesures.
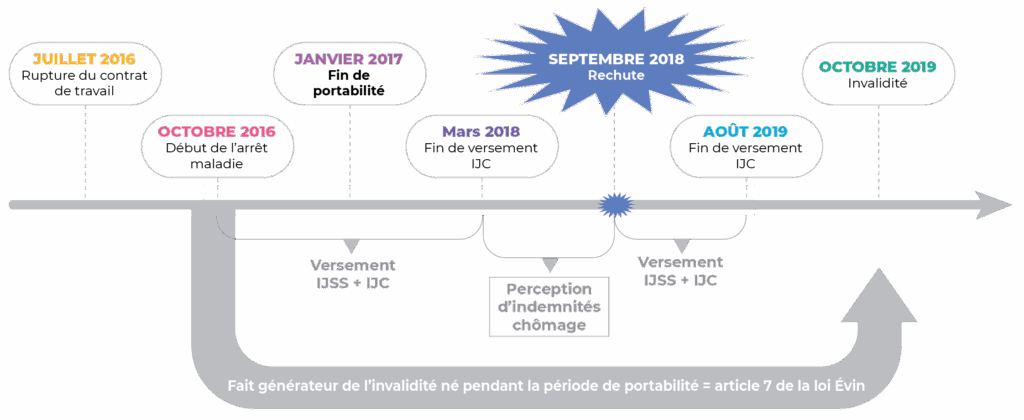
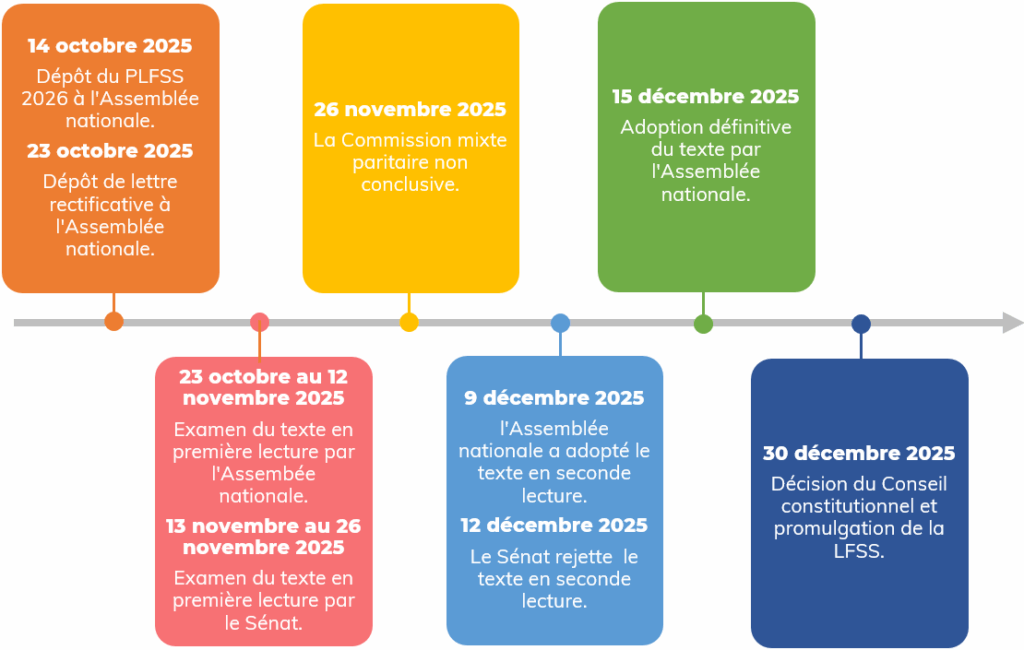
Chronologie des étapes de l’examen de la LFSS 2026
Les principales mesures de la LFSS 2026 impactant les OCAM
Article 13 – Contribution des organismes de complémentaires santé
La LFSS instaure pour l’année 2026 une contribution assise sur l’ensemble des cotisations et accessoires perçus par les organismes de complémentaires santé. Initialement fixée à 2,05 %, une lettre rectificative du Gouvernement l’a portée à 2,25 % afin de contribuer au financement de la suspension partielle de la réforme des retraites.
L’article 13 de la LFSS 2026 a fait l’objet de plusieurs modifications dans le cadre des débats parlementaires. À cet égard, certains sénateurs avaient déposé un sous-amendement proposant d’exclure les mutuelles de la contribution, afin de préserver le modèle mutualiste. Toutefois, cet amendement n’a pas été retenu.
En deuxième lecture, l’Assemblée nationale n’a pas supprimé cette contribution et l’a adoptée, mais au taux initial de 2,05 %.
Il convient toutefois de noter que le Conseil constitutionnel ne s’est pas prononcé sur la constitutionnalité de cet article que les fédérations (FNMF, CTIP, FA) contestent.
Article 54 – Parcours préventifs pour pathologies à risque d’évolution vers une ALD
L’article 54 de la LFSS prévoit la mise en place de nouveaux parcours préventifs, sur prescription médicale, pour les patients présentant une pathologie susceptible d’évoluer vers une ALD. Son financement serait partagé entre l’Assurance maladie obligatoire et les organismes de complémentaire santé.
Cette mesure pourrait être déterminante pour prévenir l’aggravation des pathologies chroniques et l’entrée en ALD.
Les parlementaires ont prévu, que la liste des pathologies éligibles aux parcours préventifs soit fixée par décret après avis de la HAS (Haute autorité de santé) et qu’un arrêté devra établir la liste des actes et des prestations pris en charge dans le cadre de ce parcours.
Par ailleurs, ce parcours ne pourra pas faire l’objet de dépassement d’honoraires par les professionnels de santé.
Article 55 – Obligation vaccinale et organisation territoriale
L’article introduit, sous réserve d’une recommandation préalable de la HAS, la mise en place d’une obligation vaccinale contre la grippe pour :
- les résidents d’Ehpad ;
- certains personnels soignants.
Après de nombreuses réécritures par les parlementaires, le principe de l’obligation vaccinale a été maintenu, la vaccination devenant obligatoire sauf contre-indication médicale. Elle a par ailleurs été étendue à toutes personnes employées dans les Ehpad exposant les personnes dont ils ont la charge à des risques de contamination.
Par ailleurs, un décret en Conseil d’État pris après avis de la Haute autorité de santé, précisera les conditions de mise en œuvre de cette obligation. Un décret devra également déterminer les professions concernées et leurs lieux d’exercice en fonction des risques de contamination auxquelles elles sont exposées ou qu’elles sont susceptibles d’induire pour les personnes dont elles ont la charge.
Cet article instaure également une obligation vaccinale contre la rougeole pour les professionnels de santé en relation avec des enfants et pour tous les professionnels de la petite enfance.
L’article prévoit également une optimisation de l’organisation territoriale de l’offre vaccinale en simplifiant les dispositifs de pilotage des centres de vaccination via les agences régionales de santé (ARS). De plus, il autorise médecins, sages-femmes, infirmiers ainsi que les centres de santé à s’approvisionner et détenir des vaccins, dans des conditions fixées par décret en Conseil d’État.
Article 56 – Tiers payant pour le dispositif “Mon soutien psy”
L’article instaure la faculté d’application du tiers payant sur la part prise en charge par l’Assurance maladie pour les séances réalisées dans le cadre du dispositif « Mon soutien psy » afin de lever les freins financiers.
En effet, les parlementaires ont révélé que ce dispositif est un échec auprès des populations les plus précaires, seuls 10 % des bénéficiaires sont en situation de précarité. Ils précisent que le paiement préalable des séances, avant remboursement, reste un frein majeur à l’accès aux soins psychiques, notamment pour les mineurs, les étudiants et les ménages modestes.
Cette disposition devrait entrer en vigueur le 1er octobre 2026.
Article 76 – Déremboursement des prescriptions des médecins conventionnés en secteur 3
La LFSS pour l’année 2026 prévoit qu’à compter, du 1er janvier 2027, les produits de santé, actes et prestations prescrits par des médecins exerçant en secteur 3 (non conventionnés par l’Assurance maladie) ne donneront plus lieu à remboursement par la Sécurité sociale, à l’exception de ceux prescrits à titre gracieux pour eux-mêmes et pour leurs proches.
Article 81 – Réforme du régime des arrêts de travail
À la suite des recommandations portées par le rapport de l’Assurance maladie pour 2026 et publiées en juillet 2025, le Gouvernement a souhaité limiter la durée des prescriptions des arrêts de travail.
Les principales mesures visées dans cet article sont les suivantes :
Limitation de la durée des primo-prescriptions
Le Gouvernement avait initialement la volonté de réduire les primo-prescriptions des arrêts de travail en ville à 15 jours et à l’hôpital à 30 jours.
Toutefois, les parlementaires ont fixé de nouvelles durées maximales des arrêts de travail (1 mois pour le 1er arrêt de travail puis 2 mois pour un renouvellement). Ces durées maximales devront être confirmées par un décret en Conseil d’État à paraitre.
Ils ont également adopté un amendement visant à ce que les chirurgiens-dentistes et les sages-femmes soient habilités à prescrire des arrêts de travail, dans la limite de leur compétence professionnelle respective.
Par ailleurs, le prescripteur peut déroger à ces durées maximales de prescription lorsqu’il justifie sur la prescription, de la nécessité d’une durée plus longue au regard de la situation du patient, en considération, lorsqu’elles existent, des recommandations établies par la Haute autorité de santé. Le Conseil constitutionnel a précisé, dans le cadre de l’examen du PLFSS, que cette dérogation pourrait intervenir, lorsqu’un assuré ne serait pas en mesure au regard de sa situation (médicale ou géographique), d’avoir accès à une consultation médicale à temps pour prolonger son arrêt de travail.
Obligation d’indiquer le motif sur l’avis d’arrêt de travail
Le motif de l’arrêt de travail devra désormais être inscrit sur l’avis, pour faciliter le contrôle de l’Assurance maladie.
Limitation de l’indemnisation des incapacités temporaires dans le cadre des AT/MP
Limitation de la durée de l’indemnisation de l’incapacité temporaire dans le cadre d’un accident du travail ou d’une maladie professionnelle, à une durée prévue par décret. D’après l’exposé des motifs du projet de loi (non repris dans la version définitive de la loi), cette durée maximale s’élèverait à 4 ans par sinistre. Les personnes en incapacité temporaires basculeront ensuite en incapacité permanente et bénéficieront ainsi d’une règlementation plus adaptée à leur situation.
Maintien de la visite de reprise post-congé maternité
La version initiale du projet de texte prévoyait la suppression de l’obligation d’organiser une visite médicale de reprise du travail, après un congé de maternité au motif que les services de prévention et de santé au travail connaissent une pénurie médicale, rendant difficile l’organisation des visites de reprise dans le délai de 8 jours, ce qui entraîne une prolongation des arrêts jusqu’à l’organisation de ladite visite. Cette mesure a finalement été supprimée par les parlementaires, ainsi la visite de reprise à la suite d’un congé maternité est maintenue.
Article 99 – Congé supplémentaire de naissance
Création d’un congé supplémentaire de naissance, qui permet aux parents, à la suite de leur congé de maternité, de paternité, d’accueil ou d’adoption, de bénéficier d’un congé supplémentaire, indemnisé, pour s’occuper de leur enfant. Ce congé, est soit d’un mois ou de deux mois. Il peut être fractionné en deux périodes d’un mois chacune, selon des modalités définies par décret.
Ce congé donne droit au versement d’indemnités journalières qui correspondent à « une fraction des revenus d’activité antérieurs soumis à cotisations à la date de l’interruption du travail ». Le texte précise que « le montant de ces indemnités peut être rendu dégressif entre le premier mois et le second mois de ce congé ».
Les indemnités journalières versées en cas de congé supplémentaire de naissance ne sont, notamment, pas cumulables avec :
- les indemnités journalières incapacité ;
- les indemnités journalières maternité, paternité, pour accueil de l’enfant dans le cadre d’une adoption ;
- les indemnités journalières versées dans le cadre d’une AT/MP ;
- l’allocation de retour à l’emploi ;
- l’allocation journalière de présence parentale.
Si l’on s’en tient à la LFSS, cette mesure devait être applicable à compter du 1er janvier 2026 pour les enfants nés ou adoptés à compter de cette date ainsi que pour les enfants nés avant cette date dont la naissance était censée intervenir à compter du 1er janvier 2026.
Toutefois, dans un communiqué de presse du 29 décembre 2025, le Ministère de la santé a déploré le délai restreint pour mettre en œuvre cette réforme, et a affirmé qu’il aurait été nécessaire qu’il obtienne un délai de déploiement d’un an et demi pour mettre en œuvre dans de bonnes conditions techniques ce nouveau congé.
Par ailleurs, le ministère de la Santé a déclaré mettre tout en œuvre pour permettre une entrée en vigueur, le plus rapidement possible du dispositif. Ainsi, le congé de naissance sera accessible à partir du 1er juillet 2026 pour l’ensemble des parents d’enfants nés ou adoptés à partir du 1er janvier 2026, ou dont la date de naissance était prévue à cette date.
Dans son communiqué, le ministère de la Santé précise également que les parents d’enfants nés ou adoptés entre le 1er janvier 2026 et le 31 mai 2026 bénéficieront d’un délai supplémentaire exceptionnel, s’étendant jusqu’à la fin de l’année 2026, pour prendre ce congé.
L’impact sur la protection sociale complémentaire
Le congé supplémentaire de naissance ne répond pas à la définition des suspensions indemnisées du contrat de travail. Le maintien des garanties de protection sociale complémentaire dans le cadre de ce congé nécessite donc d’être explicitement prévu dans le contrat d’assurance et l’acte fondateur.
Article 105 – Suspension de la réforme des retraites
Cet article, introduit par la lettre rectificative par le Gouvernement, a pour objectif de suspendre la réforme des retraites de 2023. Cette mesure prévoit de réduire d’un trimestre la chronique de hausse de l’âge d’ouverture des droits à la retraite, qui serait maintenu à 64 ans pour les générations nées en 1969, et de réduire, également d’un trimestre, la durée d’assurance requise pour obtenir le taux plein pour les générations nées en 1964 et 1965.
Concrètement, l’âge légal de départ à la retraite à 64 ans s’impose à la génération 1969 (au lieu de la génération 1968 antérieurement), le nombre de trimestre requis afin d’obtenir une pension de retraite à taux plein pour les assurés nés à partir du 1er janvier 1969 est de 172 trimestres soit une durée d’assurance minimale de 43 ans à la génération 1966 (au lieu de la génération 1965). Dans la version du projet de loi de financement de la Sécurité sociale issue de la lettre rectificative, le coût de cette suspension était estimé à 100 millions d’euros en 2026 et 1,4 milliard d’euros en 2027.
Le Sénat avait supprimé cet article au motif que cette suspension enverrait un message d’instabilité et de renoncement politique dans un contexte où la France doit redresser ses comptes. L’Assemblée nationale l’a néanmoins réintroduit en deuxième lecture.